 สัดส่วนแพทย์ต่อประชากรไทยในพื้นที่ห่างไกลยังต่ำอยู่ ทำให้แพทย์มีภาระงานหนัก ขาดแรงจูงใจเรื่องผลตอบแทนและความมั่นคง แพทย์ในกระทรวงสาธารณสุขไม่เพียงพอ ไหลออกสู่ภาคเอกชนมากกว่าร้อยละ 55 (ที่มาภาพประกอบ: สำนักข่าว กรมประชาสัมพันธ์)
สัดส่วนแพทย์ต่อประชากรไทยในพื้นที่ห่างไกลยังต่ำอยู่ ทำให้แพทย์มีภาระงานหนัก ขาดแรงจูงใจเรื่องผลตอบแทนและความมั่นคง แพทย์ในกระทรวงสาธารณสุขไม่เพียงพอ ไหลออกสู่ภาคเอกชนมากกว่าร้อยละ 55 (ที่มาภาพประกอบ: สำนักข่าว กรมประชาสัมพันธ์)
ปัญหาขาดแคลนแพทย์เป็นปัญหาคลาสสิกคู่กับระบบสาธารณสุขไทยมาอย่างยาวนาน ภาพประชาชนต้องเข้าคิวยาวเหยียดรอรับการตรวจรักษาเป็นเวลานาน หรือภาพที่แพทย์ต้องทำงานอย่างหนักจนไม่มีเวลาพักผ่อน เป็นภาพจำที่คนไทยมีต่อโรงพยาบาลรัฐ นับตั้งแต่ประเทศไทยมีโรงเรียนแพทย์แห่งแรกในปี 2433 ศักยภาพในการผลิตแพทย์ภายในประเทศก็เริ่มมีมากขึ้นอย่างต่อเนื่อง แต่กระนั้น ภาวะแพทย์ไทยขาดแคลนก็ไม่เคยหายไปจากสังคมไทย ถึงแม้ตัวเลขภาพรวมของจำนวนแพทย์ หรือสัดส่วนแพทย์ต่อประชากรในประเทศจะดีขึ้นมากจากในอดีต แต่ยังมีปัจจัยที่ทำให้แพทย์ขาดแคลนอยู่ ทั้งการกระจุกตัวของแพทย์ หรือการที่แพทย์ในกระทรวงสาธารณสุขไม่เพียงพอ
10 เหตุผลแพทย์ไหลออก รพ.รัฐ ภาระงาน-ความก้าวหน้า สาเหตุหลัก
ปี 2513 คณะรัฐมนตรีได้มีมติให้นักศึกษาแพทย์ทุกคนต้องทำสัญญาเป็นข้อผูกพันว่า เมื่อสำเร็จการศึกษาแล้ว จะต้องเข้าปฏิบัติงานในโรงพยาบาลรัฐเป็นเวลา 3 ปี โดยถ้าหากไม่ทำตามสัญญา ก็ให้ชดใช้เงินคืนแก่รัฐ 200,000 บาท ซึ่งต่อมาในปี 2546 ได้เพิ่มค่าผิดสัญญาเป็น 400,000 บาท แต่ก็ไม่สามารถจูงใจให้แพทย์ทำงานในโรงพยาบาลรัฐต่อไปได้ จึงยังมีแพทย์ลาออกจากโรงพยาบาลรัฐ ทั้งระหว่างใช้ทุนและหลังใช้ทุนจำนวนมาก ทั้งการเติบโตของธุรกิจโรงพยาบาลเอกชน อีกทั้งรัฐบาลมีนโยบายให้ประเทศไทยเป็นเมดิคัลฮับ (Medical Hub) ส่งเสริมให้ผู้ป่วยต่างชาติมารับบริการทางการแพทย์ ในประเทศไทยเพิ่มขึ้น รวมทั้งค่าตอบแทนแพทย์ในโรงพยาบาลเอกชนที่สูงกว่าหลายเท่า ทำให้ยิ่งเพิ่มความต้องการแพทย์โรงพยาบาลเอกชนขึ้นอีก แพทย์จึงลาออกไปทำงานในโรงพยาบาลเอกชนมากขึ้น โดยข้อมูลจากประธานชมรมโรงพยาบาลศูนย์โรงพยาบาลทั่วไป ระบุว่า ปัจจุบันยังมีการลาออกของแพทย์เป็นจำนวนมากทุกปีเกือบร้อยละ 40 ของจำนวนแพทย์ ซึ่งตกปีละประมาณ 600 คน (อ่านเพิ่มเติม: เผยแพทย์บรรจุใหม่ลาออกปีละ 600 คน เสนอ สนช.แก้ปม)
จากการสำรวจโดยแพทยสภา ถึงปัญหาแพทย์ลาออกในปี 2558 พบ 10 สาเหตุหลักที่แพทย์ออกจากระบบของกระทรวงสาธารณะสุข คือ 1.ไม่มีทุนในสาขาที่ต้องการ 2.โดนจำกัดสิทธิไม่ให้เรียนสาขาที่ต้องการ 3.มีทุนแต่ใช้ทุนในที่ที่ไม่ต้องการ 4.ภาระงานหนัก เหนื่อย เกินกำลัง เสี่ยง 5.รู้สึกถูกเอาเปรียบ ไม่เป็นธรรม จากเพื่อน,พี่,ผู้บริหาร 6.ค่าตอบแทนต่ำ ไม่เพียงพอ ไม่เหมาะสม 7.สถานที่อยู่ในพื้นที่กันดาร ห่างไกล อันตราย ไกลครอบครัว 8.ต้องดูแลครอบครัว 9.ไม่อยากเป็นหมอ อยากออกมาทำอาชีพอื่น ๆ เช่น การบริหาร เล่นหุ้น และวิชาชีพอื่น ๆ 10.สนใจและชอบด้านความงาม ถูกเชิญชวน เงื่อนไขดี รายได้ดี อิสระ เป็นต้น ทั้งนี้จำนวนแพทย์ที่ลาออกจากกระทรวงสาธารณสุข พบว่าแพทย์ที่ตอบแบบสอบถาม 850 คน ไปทำงานในโรงพยาบาลเอกชน 469 คน (ร้อย 55.18) ไปทำคลินิก 317 คน (ร้อยละ 37.29) เลิกเป็นหมอ 41 คน (ร้อยละ 4.82) และไปเป็นอาจารย์มหาวิทยาลัย 23 คน (ร้อยละ 2.71)
จากงานวิจัย ‘ชั่วโมงการทำงานของแพทย์ในโรงพยาบาลสังกัดกระทรวงสาธารณะสุข’ ของ พญ.ฉันทนา ผดุงทศ และคณะ ระบุว่า แพทย์ในกระทรวงสาธารณสุขต้องทำงานถึงสัปดาห์ละ 90-120 ชั่วโมง แต่กลับใช้เวลาในการตรวจรักษาผู้ป่วยนอกเพียงคนละ 2-4 นาที เท่านั้น
แพทย์จบใหม่รายหนึ่งประจำโรงพยาบาลแห่งหนึ่งในจังหวัดขอนแก่น มองว่ามีหลายเหตุผลที่แพทย์เลือกที่จะย้ายออกจากโรงพยาบาลรัฐ เช่น บางคนเมื่อศึกษาชั้นปีที่สูงขึ้นจึงรู้ว่าตนเองไม่เหมาะกับการเป็นแพทย์ เมื่อศึกษาจบก็ต้องการเปลี่ยนไปทำอาชีพอื่น ๆ แต่ส่วนใหญ่ที่ต้องลาออกจากโรงพยาบาลรัฐ เพราะสาเหตุเรื่องชั่วโมงทำงานและจำนวนคนไข้ในโรงพยาบาลรัฐที่สูงกว่าโรงพยาบาลเอกชน ทำให้แพทย์ในโรงพยาบาลรัฐต้องทำงานหนัก “คนไข้โรงพยาบาลรัฐก็มากกว่า ชั่วโมงทำงานก็มากกว่า ถูกบังคับทำงานมากกว่า เงินก็น้อยกว่าเยอะ ส่วนใหญ่เขาจะไม่ชอบที่ทำงานเต็มเวลาแล้วยังต้องอยู่เวรต่อ แล้ววันรุ่งขึ้นก็ทำงานต่ออีก บางทีไม่ได้นอน ก็ต้องทำงานต่อเลย” อธิบายอีกว่า ในหลายประเทศจะมีกฎหมายกำหนดชั่วโมงทำงานของแพทย์ การที่ประเทศไทยไม่มีกฎหมายลักษณะนี้ ทำให้แพทย์ทำงานหนักจนอาจจะส่งผลต่อประสิทธิภาพการรักษาได้
หลังจากใช้ทุนในโรงพยาบาลรัฐครบกำหนด 3 ปี เขาวางแผนจะเข้าศึกษาต่อการแพทย์เฉพาะทางและจะกลับมาทำงานในโรงพยาบาลรัฐต่อสักระยะ หากภาระหน้าที่ในโรงพยาบาลรัฐไม่เหมาะสมก็อาจจะลาออกเช่นกัน โดยมองว่าปัญหาเรื่องค่าตอบแทนแพทย์ไม่ใช่ปัจจัยเดียวที่ทำให้แพทย์ต้องลาออกจากโรงพยาบาลรัฐ “มันไม่ใช่แค่เรื่องเงินแต่เป็นเรื่องความสุขระยะยาวมากกว่า จะให้ทำงานหนักอย่างนี้ตลอด ก็ไม่ไหว”
“นี่เป็นปัญหางูกินหาง” นพ.กิติภูมิ จุฑาสมิต ผอ. โรงพยาบาลภูสิงห์ จังหวัดศรีสะเกษ แพทย์ชนบทดีเด่น ประจำปี 2552 อธิบายปัญหาแพทย์ลาออกจากโรงพยาบาลชุมชน ว่าเป็นวงจรปัญหาที่เมื่อโรงพยาบาลชุมชนมีภาระงานล้นมือ บีบให้แพทย์ลาออกจากโรงพยาบาล ยิ่งแพทย์ลาออก ก็ยิ่งทำให้ขาดแคลนแพทย์ทำให้ภาระงานของแพทย์ที่เหลืออยู่หนักขึ้นไปอีก ในมุมมองของ นพ.กิติภูมิ มองว่ากระทรวงสาธารณสุขในเกือบทุก ๆ รัฐบาล ไม่จริงจังกับการแก้ปัญหาดังกล่าว ไม่มีมาตรการระยะยาวที่แน่ชัด ทำให้โรงพยาบาลชุมชนเป็นเพียง ‘ทางผ่าน’ ของแพทย์ เพื่อจะไปสู่โรงพยาบาลที่ใหญ่กว่าหรือโรงพยาบาลเอกชน
ฤาปัญหาอยู่ที่ 'นโยบายและระบบ'?
แม้ช่วงที่นายเฉลิม อยู่บำรุง เป็นรัฐมนตรีกระทรวงสาธารณสุข จะมีนโยบายเบี้ยเลี้ยงเหมาจ่ายให้แก่แพทย์ในชนบท ซึ่งเป็นโยบายที่ถูกนำเสนอมาจากชมรมแพทย์ชนบท โดยนำตัวอย่างมาจากประเทศแถบยุโรปอย่าง อังกฤษ ทำให้พอจะดึงดูดแพทย์มาทำงานในโรงพยาบาลชุมชนได้บ้าง เพราะแพทย์สามารถวางแผนอนาคตได้ จากเงินที่เพิ่มขึ้นอย่างสม่ำเสมอ แต่นโยบายดังกล่าวกลับถูกล้มเลิกไปโดยรัฐบาลชุดต่อ ๆ มา “พอรัฐบาลใหม่มาก็ตัดเงินส่วนนี้ไป ทำให้แพทย์ที่วางแผนจะอยู่ต่อนาน ๆ มีปัญหาเรื่องเงิน ไม่ต้องถึงกับสู้ราคากับเอกชน ได้ครึ่งหนึ่งของเอกชนก็เยอะแล้ว แต่เป็นเรื่องความมั่นคงในแง่ที่เขาจะวางแผนอนาคตได้ ไม่ใช่ตัดเงินทุกปี ใครจะไปอยู่ได้”
นอกเสียจากเรื่องค่าตอบแทนที่ต้องแก้ไขแล้ว นพ. กิติภูมิ เห็นว่าการเตรียมแพทย์เพื่อมาอยู่ในโรงพยาบาลชุมชน และความก้าวหน้าในตำแหน่งของแพทย์ในโรงพยาบาลชุมชนก็สำคัญไม่แพ้กัน โดยมองว่าโรงเรียนแพทย์ไม่มีการปลูกฝังหรือสอนเรื่องการทำงานในชุมชน “โรงเรียนแพทย์เองก็ไม่เน้นเรื่องการมาอยู่ในชุมชน สมัยก่อนเขาจะสอนว่าถ้าทำแล็บในโรงพยาบาลชุมชน แบบไหนที่คุณทำไม่ได้แล้วคุณต้องทำแบบไหนแทน คนไข้แบบไหนที่คุณต้องส่งต่อไปให้ผู้เชี่ยวชาญหรือแบบไหนคุณรักษาเองได้ โรงเรียนแพทย์ในปัจจุบันไม่ได้สนใจเรื่องนี้แล้ว” ทำให้แพทย์ที่จบใหม่ไม่มีความพร้อมในการทำงานในชุมชน ส่งผลต่อการเลือกทำงานต่อในโรงพยาบาลชุมชนน้อยลง หรือการพัฒนาโครงการที่เลือกเด็กมีความ สามารถในชุมชนมาศึกษาในโรงเรียนแพทย์ แล้วกลับไปใช้ทุนในชุมชนนั้น ๆ ให้มากขึ้นอย่าง ‘โครงการกระจายแพทย์หนึ่งอำเภอหนึ่งทุน’ หรือ ODOD ให้สามารถผลิตแพทย์ได้มากขึ้น การได้คนในพื้นที่มากลับมาเป็นแพทย์ จะทำให้แพทย์มีความ สัมพันธ์กับชุมชนดีขึ้นและแพทย์เองก็ได้อยู่ในภูมิลำเนาของตนด้วย
“ต้องทำให้โรงพยาบาลชุมชนเป็นที่ทำงานที่ถาวรได้” เป็นอีกประเด็นหนึ่งที่ นพ. กิติภูมิ เห็นว่าต้องแก้ไข คือทำให้แพทย์สามารถก้าวหน้าในราชการได้เมื่ออยู่โรงพยาบาลชุมชน ซึ่งเปรียบเทียบกับข้าราชการหน่วยงานอื่นที่สามารถก้าวหน้าในราชการหากสังกัดหน่วยงานในชนบท “ถึงขั้นหนึ่ง คุณจะต้องออกไปอยู่โรงพยาบาลที่ใหญ่ขึ้นเพื่อความก้าวหน้าในราชการ อยู่โรงพยาบาลชุมชนไม่มีที่จะพุ่งไปถึง ซี 10 หรือ 11 หรือไปทำงานบริหาร ต้องไปเป็นผู้อำนวยการถึงจะก้าวหน้า สุดท้ายก็ต้องย้ายไปโรงพยาบาลที่ใหญ่ขึ้นอยู่ดี เป็นผู้อำนวยการอยู่โรงพยาบาล 30 เตียงจะขึ้นไปซี 10 ได้ยาก” นพ. กิติภูมิ อธิบายว่าวิธีก้าวหน้าในราชการของแพทย์อีกทางคือ สายวิชาการที่ต้องไปศึกษาต่อการแพทย์เฉพาะทาง ซึ่งสุดท้ายก็ต้องทำงานในโรงพยาบาลขนาดใหญ่ที่เปิดรับตำแหน่งเฉพาะทางเหล่านี้ และโรงพยาบาลขนาดใหญ่จะมีทุนให้แพทย์ในสังกัดไปศึกษาต่อเฉพาะทาง ในขณะที่โรงพยาบาลชุมชนขนาดเล็กส่วนใหญ่จะไม่มี
งานวิจัย ‘การคงอยู่ในชนบทและในราชการของแพทย์ภายหลังการเพิ่มค่าตอบแทนในการปฏิบัติงานที่ชนบท’ ของ นงลักษณ์ พะไกยะ ได้แสดงถึงรูปแบบการเคลื่อนย้ายของแพทย์ในระหว่างปี 2544-2554 และวิเคราะห์โอกาสของการคงอยู่ในกระทรวงสาธารณสุขและในชนบท โดยชี้ให้เห็นว่าแม้จะมีการขึ้นค่าตอบแทนให้แพทย์ในช่วงปี 2552 แต่ตัวเลขของแพทย์ที่ลาออกก็ไม่ได้ลดลง และตัวเลขการลาออกยิ่งสูงในแพทย์รุ่นที่ใช้ทุนครบ 3 ปีแล้ว การเพิ่มแรงจูงใจด้านการเงินเพียงอย่างเดียว จึงไม่สามารถดึงดูแพทย์ให้อยู่ในชนบทได้ ในงานวิจัยนี้ยังสรุปว่า “แม้แพทย์จะให้ความสำคัญกับปัจจัยการเงินมากที่สุดในการเลือกทำงานในชนบท แต่สิทธิประโยชน์ที่ไม่ใช่ตัวเงินก็มีความสำคัญใกล้เคียงกัน ไม่ว่าจะเป็นโรงพยาบาลอยู่ใกล้ภูมิลำเนา มีโอกาสศึกษาต่อเฉพาะทาง โรงพยาบาลขนาดเล็ก การได้รับการเลื่อนขั้นที่เร็วขึ้น การมีแพทย์ที่ปรึกษาและจำนวนเวรที่ไม่มาก”
สมองไหลในกระแสธุรกิจโรงพยาบาลเอกชนเติบโต
แม้ธุรกิจโรงพยาบาลเอกชนในด้านหนึ่งถูกมองว่า จะเข้ามามีบทบาทในการแบ่งเบาภาระการรักษาจากโรงพยาบาลในสังกัดของรัฐ ซึ่งธุรกิจโรงพยาบาลเอกชนถือว่าได้รับการสนับสนุนจากจากรัฐผ่านมาตรการจูงใจต่าง ๆ เช่น การลดภาษี ทำให้มีโรงพยาบาลเอกชนเพิ่มขึ้นจาก 23 แห่งในปี 2523 มาเป็น 321 แห่ง (จากการสำรวจของสำนักงานสถิติแห่งชาติในปี 2555) และข้อมูลจากตลาดหลักทรัพย์แห่งประเทศไทย พบว่า 16 โรงพยาบาลเอกชนมีรายรับรวมกันถึงกว่า 120,000 ล้านบาท ส่วนการประเมินของศูนย์วิจัยกสิกรไทย คาดการณ์ว่าปี 2559 ค่ารักษาพยาบาลของคนไทยโดยรวม มีมูลค่าไม่ต่ำกว่า 344,000 ล้านบาท และยังคงเพิ่มขึ้นเมื่อเทียบกับปี 2558 ที่มีมูลค่าประมาณ 332,000 ล้านบาท
แน่นอนว่านโยบายเมดิคัลฮับได้รับการตอบรับจากโรงพยาบาลเอกชนเป็นอย่างดี นโยบายนี้ทำให้ธุรกิจยิ่งเติบโตขึ้นมากเรื่อย ๆ ดูได้จากตัวเลข EIU (The Economic Intelligent Unit) ประเมินว่า รายจ่ายสุขภาพในระบบประกันสุขภาพของไทยในปี 2558 อยู่ที่ 649.7 พันล้านบาท แบ่งเป็นรายจ่ายสุขภาพภาครัฐและภาคเอกชนในอัตราส่วน 80:20 แต่การเติบโตอย่างรวดเร็วดังกล่าวของโรงพยาบาลเอกชน ก็ดูดดึงเอาแพทย์และบุคคลากรด้านการแพทย์ให้ไหลเข้าสู่โรงพยาบาลเอกชนมากขึ้น และยังส่งผลกระทบถึงแพทย์ในโรงพยาบาลรัฐที่ ‘รับจ๊อบ’ ในโรงพยาบาลเอกชน เนื่องจากค่าตอบแทนสูงกว่า และภาระงานน้อยกว่าโรงพยาบาลรัฐ
น.พ.พงษ์พิสุทธิ์ จงอุดมสุข ผู้อำนวยการสถาบันวิจัยระบบสาธารณสุข (สวรส.) ให้มุมมองเกี่ยวกับเรื่องนี้ไว้ว่า ปัญหาการขาดแคลนแพทย์รุนแรงเพิ่มมากขึ้นตั้งแต่ปี 2545 จากนโยบายหลักประกันสุขภาพ จากเดิมผู้ป่วยใช้บริการ 2 ครั้งต่อคนต่อปี แต่ 10 ปีผ่านไป อัตราการใช้บริการของผู้ป่วยเพิ่มขึ้นเป็น 3 ครั้งกว่า ๆ ต่อคนต่อปี ซึ่งกลายเป็นภาระงานที่เพิ่มขึ้นของบุคลาการสาธารณสุขของภาครัฐ ยิ่งมีนโยบายเมดิคัลฮับ ดึงแพทย์ไปอยู่ในภาคเอกชน ปัญหานี้จะยิ่งหนักหน่วงขึ้น เมื่อแพทย์ในภาครัฐมีน้อยลง แต่งานมากขึ้น สุดท้ายจะกลายเป็นวงจรอุบาทว์ที่ยิ่งผลักแพทย์ออกจากระบบราชการ (อ่านเพิ่มเติม: ชี้ ‘เมดิคัล ฮับ’ กระทบชีวิตคนจนแน่ หมอขาดแคลน-แห่ไป ร.พ.เอกชน แนะสร้างกลไกรองรับ-แก้ปัญหา)
สองทศวรรษ สัดส่วนแพทย์ต่อประชากรต่ำลงกว่าครึ่ง
‘สัดส่วนแพทย์ต่อประชากร’ เป็นตัวชี้วัดสำคัญอย่างหนึ่งของระบบสาธารณสุขของแต่ละประเทศ หากประเทศใดมีสัดส่วนแพทย์ต่ำต่อประชากรที่สูง ย่อมสะท้อนถึงระบบสาธารณสุขประเทศนั้นว่าอยู่ในภาวะที่ขาดแคลนแพทย์ และแพทย์ต้องทำงานหนัก ในหลายประเทศที่ระบบสาธารณสุขมีความก้าวหน้า จะมีสัดส่วนต่อประชากรที่ค่อนข้างน้อย อย่างประเทศอเมริกาหรือญี่ปุ่น ที่มีอัตราประมาณประชากร 800 คนต่อแพทย์ 1 คน
ในส่วนของประเทศไทย มีความพยายามอย่างต่อเนื่องในการผลิตแพทย์เพิ่ม ในรอบ 20 ปีที่ผ่านมา ประเทศไทยสามารถผลิตแพทย์ได้มากขึ้น ส่งผลทำให้สัดส่วนแพทย์ต่อประชากรลดลงอย่างต่อเนื่องตามไปด้วย ทั้งนี้ ข้อมูลจากกระทรวงสาธารณสุข ระบุว่ามีเป้าหมายการผลิตแพทย์ 1 คนต่อประชากร 1,500 คน ให้ได้ภายในปี 2566 ซึ่งจะทำให้ภาพรวมสัดส่วนการดูแลของแพทย์ต่อประชาชนดีขึ้น (อ่านเพิ่มเติม: คาดปี 66 สัดส่วนแพทย์ สธ.ต่อประชากรเป็น 1 ต่อ 1,500 ผลจากโครงการผลิตแพทย์เพิ่ม)
เกือบ 20 ปีที่ผ่านมา ประเทศไทยมีศักยภาพในการผลิตแพทย์ผ่านสถาบันการศึกษาต่าง ๆ ต่อปีเพิ่มสูงขึ้น ข้อมูลจากแพทย์สภาในปี 2558 ชี้ว่าประเทศไทยสามารถผลิตแพทย์ได้ทั้งหมด 2,537 คน ซึ่งเพิ่มจากปี 2539 ที่ผลิตได้เพียง 899 คนต่อปี โดยมีสถาบันการศึกษาที่ผลิตแพทย์เพิ่มขึ้นจาก 10 สถาบัน เป็น 21 สถาบัน ได้แก่ 1. คณะแพทยศาสตร์ ศิริราชพยาบาล 2. คณะแพทยศาสตร์ จุฬาลงกรณ์มหาวิทยาลัย 3. คณะแพทยศาสตร์ มหาวิทยาลัยเชียงใหม่ 4. คณะแพทยศาสตร์ โรงพยาบาลรามาธิบดี 5. คณะแพทยศาสตร์ มหาวิทยาลัยสงขลานครินทร์ 6. คณะแพทยศาสตร์ มหาวิทยาลัยขอนแก่น 7. วิทยาลัยแพทยศาสตร์พระมงกุฎเกล้า 8. คณะแพทยศาสตร์ มหาวิทยาลัยศรีนครินทรวิโรฒ 9. คณะแพทยศาสตร์ มหาวิทยาลัยธรรมศาสตร์ 10. คณะแพทยศาสตร์วชิรพยาบาล มหาวิทยาลัยกรุงเทพมหานคร (เดิมใช้ชื่อ วิทยาลัยแพทยศาสตร์ กรุงเทพมหานครและวชิรพยาบาล) 11. คณะแพทยศาสตร์ มหาวิทยาลัยนเรศวร 12. คณะแพทยศาสตร์ มหาวิทยาลัยมหาสารคาม 13. สำนักวิชาแพทยศาสตร์ มหาวิทยาลัยเทคโนโลยีสุรนารี 14. วิทยาลัยแพทยศาสตร์และการสาธารณสุข มหาวิทยาลัยอุบลราชธานี 15. คณะแพทยศาสตร์ มหาวิทยาลัยบูรพา 16. สำนักวิชาแพทยศาสตร์ มหาวิทยาลัยวลัยลักษณ์ 17. คณะแพทยศาสตร์ มหาวิทยาลัยนราธิวาสราชนครินทร์ 18. คณะแพทยศาสตร์ มหาวิทยาลัยพะเยา และ 19. สำนักวิชาแพทยศาสตร์ มหาวิทยาลัยแม่ฟ้าหลวง ซึ่งเป็นโรงเรียนแพทย์ของรัฐ ส่วนโรงเรียนแพทย์เอกชน ได้แก่ 20. วิทยาลัยแพทยศาสตร์ มหาวิทยาลัยรังสิต และ 21. คณะแพทยศาสตร์ มหาวิทยาลัยสยาม นอกจากนี้ก็ยังมีแพทย์ที่จบการศึกษามาจากต่างประเทศด้วย (ดูเพิ่มเติม: จำนวนแพทย์ได้รับใบอนุญาต แยกสถาบัน ปี 2539-2558)
การเพิ่มขึ้นของสถาบันการศึกษาที่ผลิตแพทย์ ทำให้จำนวนแพทย์ในประเทศเพิ่มขึ้น โดยจากรายงานทรัพยากรสาธารณสุข สำนักนโยบายและยุทธศาสตร์ ระบุว่าประเทศไทยมีจำนวนแพทย์ที่ยังคงปฏิบัติงานอยู่เพิ่มขึ้นอย่างต่อเนื่องจากที่มีอยู่ 19,546 คน ในปี 2548 มาเป็น 31,959 คนในปี 2558 ศักยภาพการผลิตแพทย์ของประเทศไทยที่มีเพิ่มมากขึ้นส่งผลทำให้สัดส่วนแพทย์ต่อประชากรเริ่มลดต่ำลงมากกว่าครึ่ง จากที่มีสัดส่วนสูงถึง ประชากร 4,165 คนต่อแพทย์ 1 คน ในปี 2538 ลดต่ำลงเหลือเพียง 2,035 ต่อแพทย์ 1 คนในปี 2558
กระจุกเมืองใหญ่-สัดส่วนแพทย์ชนบทยังเหลื่อมล้ำ
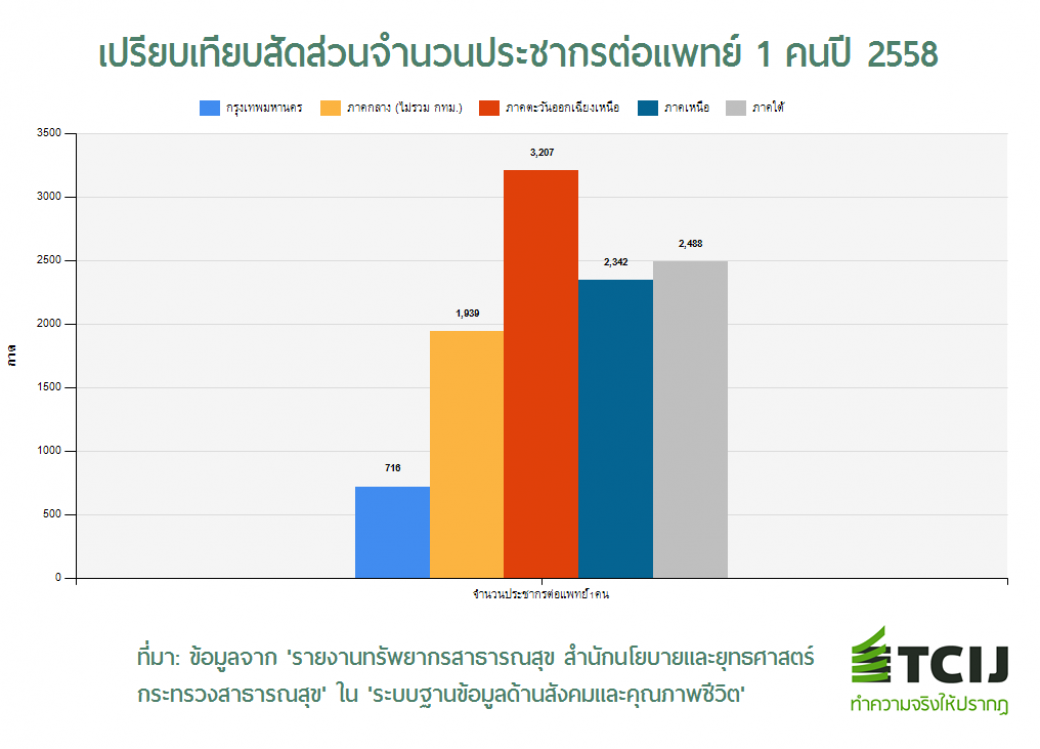
แม้ตัวเลขต่าง ๆ จะชี้ให้เห็นถึงการความก้าวหน้าและความพยายามในการผลิตแพทย์ให้เพียงพอ แต่กระนั้น ปรากฏการณ์ที่ประชาชนจำนวนมากต้องเข้าคิวยาวเหยียดตามโรงพยาบาลของรัฐ ยังพบเห็นได้เสมอ และแม้ตัวเลขสัดส่วนแพทย์ต่อประชากรโดยรวมของทั้งประเทศจะดีขึ้นมาก แต่หากมองตัวเลขรายภาคหรือรายจังหวัดแยกย่อยลงไป จะเห็นสัดส่วนแพทย์ต่อประชากรที่ต่ำในกรุงเทพมหานครหรือหัวเมืองใหญ่ แต่ตัวเลขกลับพุ่งสูงขึ้นในภูมิภาคอื่น ๆ หรือตัวเมืองเล็ก ๆ สะท้อนการกระจุกตัวของแพทย์ ข้อมูลจาก 'รายงานทรัพยากรสาธารณสุข สำนักนโยบายและยุทธศาสตร์ กระทรวงสาธารณสุข' ใน ระบบฐานข้อมูลด้านสังคมและคุณภาพชีวิต (เข้าถึงข้อมูลเมื่อ 11 ม.ค. 2560) เผยว่ากรุงเทพฯมีสัดส่วนแพทย์ต่อประชากร อยู่ที่ประชากร 722 ต่อแพทย์ 1 คนและจะสูงขึ้นในภูมิภาคอื่น โดยภาคเหนืออยู่ที่ 1,968 ต่อแพทย์ 1 คน / ภาคกลาง (ไม่รวมกรุงเทพ) อยู่ที่ 2,565 ต่อแพทย์ 1 คน / ภาคใต้อยู่ที่ 2,619 ต่อแพทย์ 1 คน และสูงที่สุดในภาคอีสาน โดยตัวเลขอยู่ที่ 3,491 ต่อแพทย์ 1 คน ซึ่งจังหวัดที่สัดส่วนแพทย์ต่อประชากรสูงที่สุด คือ จ.บึงกาฬ มีสัดส่วนอยู่ที่ 5,906 ต่อแพทย์ 1 คน ตัวเลขเหล่านี้แสดงให้เห็นการกระจุกตัวของแพทย์ ทำให้เกิดสภาวะคนไข้ล้นมือแพทย์ตามชนบท ภาระงานที่หนักอย่างไม่เท่าเทียมนี้เอง เป็นวังวนปัญหา ผลักให้แพทย์ไม่อยากมาทำงานในชนบท
เมื่อพิจารณาจำนวนแพทย์แยกตามสังกัดต่าง ๆ กระทรวงสาธารณสุขมีแพทย์ในสังกัดทั้งหมด 18,258 คน แพทย์ในสังกัดโรงพยาบาลเอกชน 6,180 คน และสังกัดอื่น ๆ 7,521 จากตัวเลขดังกล่าวนี้ แพทย์ในกระทรวงสาธารณสุขคิดเป็นร้อยละ 57 ของแพทย์ทั้งหมด และเป็นแพทย์ที่ประจำอยู่ตามโรงพยาบาลรัฐ อย่างโรงพยาบาลชุมชน หรือ โรงพยาบาลศูนย์ทั่วประเทศ ซึ่งแพทย์ในส่วนนี้ต้องรับภาระการบริการทางสุขภาพทั้งหมด 80 เปอร์เซนต์ของทั้งประเทศ การขาดแคลนแพทย์ในกระทรวงสาธารณสุข ยิ่งส่งผลต่อสิทธิพื้นฐานในการเข้าถึงการรักษาพยาบาลของประชาชน
อ่านเรื่องที่เกี่ยวข้อง:
จับตา: สัดส่วนจำนวนประชากรต่อบุคลากรทางการแพทย์ 1 คน ปี 2558
*หมายเหตุมีการแก้ไขข้อมูลเมื่อวันที่ 15 พ.ย. 2566
www.facebook.com/tcijthai
ป้ายคำ





